Cyfryzacja zdrowia w interesie społecznym
Zespół ds. Studiów Strategicznych Okręgowej Izby Lekarskiej w Warszawie opracował raport pt. Cyfryzacja zdrowia w interesie społecznym. Dokument jest efektem prawie dwuletniej pracy i stanowi kompendium wiedzy nt. wyzwań związanych z cyfrowymi zmianami w ochronie zdrowia oraz rekomendacje, jak im sprostać.
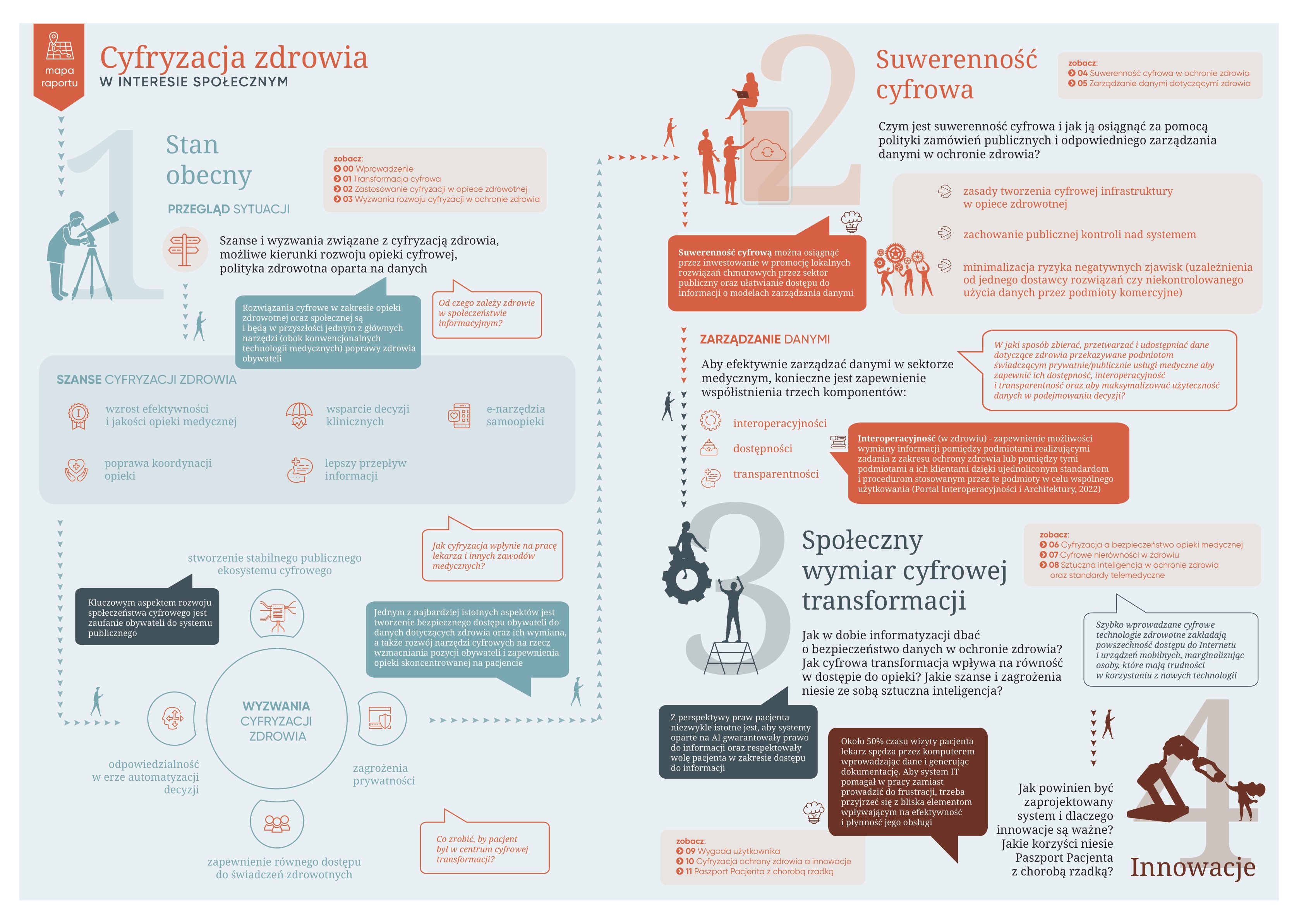
Czwarta rewolucja przemysłowa, która dokonuje się na naszych oczach dzięki technologiom cyfrowym, w coraz większym stopniu przekształca system ochrony zdrowia. Sektor ten początkowo z trudem i nie bez oporów przyjmował rozwiązania teleinformatyczne, ale pandemia COVID-19 gwałtownie przyspieszyła szeroko rozumianą cyfryzację opieki medycznej. W czasie jej trwania w Polsce e-recepty i e-zwolnienia oraz porady zdalne przeszły przyspieszone wdrożenie, ujawniając swoje zalety i wady. Dzięki temu niszowe dotąd tematy, takie jak trudny do przeceniania potencjał innowacji cyfrowych, przykuły uwagę szerszej opinii publicznej. Jednocześnie jak nigdy dotąd uwidoczniły się ryzyka e-rozwiązań, w szczególności w zakresie bezpieczeństwa pacjenta i odpowiedzialności zawodów medycznych.
Cyfryzacja wpływa na każdy wymiar działania systemu ochrony zdrowia: zmienia sytuację pacjentów, pracę lekarzy i przedstawicieli innych zawodów medycznych, sposób realizacji świadczeń zdrowotnych, organizację pracy w szpitalach i poradniach, a także sposób kształtowania polityki zdrowotnej. Rośnie znaczenie danych i ich wykorzystania, co znajduje wyraz w upowszechnieniu elektronicznej dokumentacji medycznej i presji na tworzenie rejestrów medycznych. Coraz więcej danych o zdrowiu jest wytwarzanych i gromadzonych poza systemem ochrony zdrowia. Zarazem pojawia się pytanie o to, dla kogo i na jakich zasadach te informacje powinny być dostępne. Prywatność w czasach cyfryzacji nabiera nowego znaczenia, a jej ochrona wymaga nowych rozwiązań wypracowanych w ramach dialogu społecznego. W szczególności dotyczy to danych o zdrowiu, ze względu na ich szczególnie wrażliwy charakter.
Gromadzenie danych w formie cyfrowej otwiera szerokie możliwości ich zastosowania na wielu polach związanych z medycyną oraz organizacją opieki medycznej. Tworzenie rozwiązań cyfrowych prowadzi do powstania kompleksowych, integralnych rozwiązań systemowych, pozwalających na współpracę na linii pacjent – świadczeniodawca, z koordynacją na poziomie centralnym lub lokalnym. Cyfryzacja wymaga od władz publicznych wypracowania elastycznych strategii i planów rozwoju w ciągle zmieniających się warunkach, z uwzględnieniem potrzeb poszczególnych interesariuszy, ale przede wszystkim interesu społecznego.
Niniejszy raport powstał, by podkreślić wagę tego ostatniego w projektowaniu i wdrażaniu e-zdrowia. Żyjemy w społeczeństwie informacyjnym, w którym narzędzia cyfrowe i wirtualne środowisko są czynnikami, które należy uwzględniać w politykach społecznych. Testowane w systemach ochrony zdrowia na całym świecie, rozwiązania cyfrowe mają w zamyśle zwiększyć efektywność oraz poprawić jakość świadczeń medycznych. Dotychczasowe doświadczenia z wdrażaniem e-zdrowia wskazują jednak, że narzędzia te, wprowadzane bez odpowiedniego przygotowania, mogą generować skutki odwrotne od zamierzonych. Elektroniczna historia pacjenta nie powinna być dodatkowym obciążeniem administracyjnym, pochłaniającym czas lekarza przeznaczony dla pacjentów. Gromadzenie danych nie może być celem samym w sobie. Wartość danych zależy od ich wykorzystania w procesie podejmowania decyzji tak, by zmieniły na lepsze codzienną praktykę funkcjonowania opieki medycznej, czyniąc ją skuteczniejszą i bardziej przyjazną dla pacjentów i medyków. W przypadku inwestycji w infrastrukturę i oprogramowanie cyfrowe kapitalne znaczenie ma odpowiednia koordynacja wydatków na ten cel i ujednolicenie standardów, by zapewnić bezpieczeństwo i nie uzależniać się od jednego dostawcy. Algorytmy sztucznej inteligencji, trenowane na stronniczych lub niekompletnych bazach danych, pogłębiają istniejące nierówności w zdrowiu oraz wytwarzają nowe, często początkowo trudne do identyfikacji obszary wykluczenia i dyskryminacji. Także i w tym obszarze potrzebne są pilnie regulacje uwzględniające zupełnie nowy kontekst „nie-ludzkich” narzędzi wspomagających podejmowanie decyzji.
Mamy nadzieję, że niniejszy raport przesunie dyskusje nad cyfryzacją zdrowia z czysto technicznych rozważań o interoperacyjności w stronę refleksji nad konsekwencjami społecznymi podejmowanych przez władze publiczne wyborów. Technologie nas nie zbawią – one są narzędziem, które będzie na tyle użyteczne, na ile potrafimy się nim rozważnie posłużyć.
Tomasz Imiela, członek Naczelnej Rady Lekarskiej, wiceprezes ORL w Warszawie
Maria Libura, przewodnicząca Zespołu ds. Studiów Strategicznych
Źródło: Wstęp do raportu https://izba-lekarska.pl/wp-content/uploads/2023/05/OIL_Cyfryzacja_raport_ISBN.pdf
Kluczowe pojęcia:
- Suwerenność cyfrowa
- Interoperacyjność (w zdrowiu)
- Dostępność danych
- Transparentność danych
- Cyfrowe nierówności w zdrowiu
- Wspólnica danych zdrowotnych
Źródło: https://izba-lekarska.pl/wp-content/uploads/2023/04/Mapa-raportu.pdf